En 1935, Irving Stein y Michael Leventhal describieron siete mujeres que presentaban 'Amenorrea asociada con ovarios poliquísticos bilaterales'. Fue la primera publicación que describió una serie de pacientes, en lugar de casos aislados, que demostraron la tríada de ovarios poliquísticos, hirsutismo y oligo / amenorrea, conectando lo que anteriormente habían sido características dispares de ovarios poliquísticos y menorragia, e hirsutismo y oligo / amenorrea.
'Poliquístico' es un nombre inapropiado.
El nombre inapropiado es desafortunado porque sugiere que los quistes ováricos son la característica definitoria de PCOS. Además, excepto en las adolescentes, la morfología ovárica NO es la característica más importante utilizada para diagnosticar este Síndrome. Del mismo modo, una mujer con ovarios poliquísticos pero sin alteraciones hormonales o metabólicas NO tiene PCOS.
- Pero hasta la fecha, los expertos no han podido acordar un nuevo nombre para este síndrome que represente adecuadamente sus manifestaciones anatómicas, clínicas y metabólicas.
Este Síndrome no es raro pues afecta a 1 de cada 10 mujeres (10%).
Aunque muchas permanecen sin diagnosticar.
¿Es fácil de diagnosticar?
- 1 de cada 3 mujeres informaron que tardaron al menos 2 años para ser diagnosticadas de PCOS,
- y casi a la mitad fueron vistas por 3 o más médicos
- Sólo el 15% de las mujeres estaban satisfechas con la información que recibieron en el momento del diagnóstico
PCOS es un diagnóstico de exclusión. Primero se deben descartar otras afecciones con características superpuestas (Hiperplasia suprarrenal no clásica deficiente en 21-hidroxilasa, neoplasias secretoras de andrógenos, uso o abuso de drogas androgénicas / anabólicas, síndrome de Cushing, resistencia a la insulina hiperandrogénica, síndrome de acantosis nigricans, disfunción tiroidea e hiperprolactinemia)
Actualmente, los criterios más ampliamente aceptados son los criterios de Rotterdam, que establecen que el PCOS se puede diagnosticar cuando se cumplen dos de los siguientes tres criterios:
- Oligo-, anovulación
- Hiperandrogenismo clínico o de laboratorio.
- Ovarios poliquísticos
- Se requieren 2 de 3 criterios.
Algunas pacientes con PCOS tienen ciclos menstruales regulares,
- pero 85% -90% tienen más de 35 días entre ciclos o tienen menos de nueve ciclos anuales.
- La hiperandrogenemia (niveles elevados de testosterona libre, índice de andrógenos libres o dehidroepiandrosterona (DHEA) y / o evidencia clínica de exceso de andrógenos (hirsutismo, acné, clitoromegalia, hábito corporal masculino) están presentes en hasta el 80% de las mujeres afectadas.
- Los ovarios poliquísticos se definen como tener 12 o más folículos pequeños (2-9 mm) por ovario, aunque algunos autores sugieren un número mucho mayor (> 25 por ovario).
El diagnóstico se vuelve más desafiante en adolescentes y mujeres perimenopáusicas.
- Entre los adolescentes, la irregularidad del ciclo y el acné ya son comunes, y los recuentos de folículos tienden a ser altos. Los niveles elevados de andrógenos en suero pueden ser el marcador más consistente para PCOS en adolescentes, pero los tres criterios de Rotterdam deben estar presentes para establecer el diagnóstico.
- En los años perimenopáusicos, los ciclos tienden a volverse más regulares y el recuento de folículos es menor en mujeres con PCOS. Además, las disminuciones relacionadas con la edad en la secreción de andrógenos ováricos y suprarrenales hacen que el diagnóstico sea un desafío en las mujeres menopáusicas.
Aunque no son diagnóstico, ciertos hallazgos son más comunes en mujeres con PCOS, incluidos:
- obesidad (al menos 50%),
- niveles elevados de hormona luteinizante,
- resistencia a la insulina,
- intolerancia a la glucosa,
- diabetes tipo 2,
- dislipidemia,
- hipertensión,
- disfunción endotelial,
- hipercoagulabilidad
- y endometrio hiperplásico.
Es la causa más común de infertilidad femenina
La causa subyacente de infertilidad entre las mujeres con PCOS es la oligo-ovulación o anovulación. De hecho, el 90% de las mujeres con oligo o amenorrea tienen PCOS.
- La falta de ovulación no es el único golpe contra la fertilidad, porque la obesidad, la mala calidad de los ovocitos y un entorno endometrial adverso también pueden perjudicar las posibilidades de una mujer de concebir.
- Además de la evaluación de la función ovárica, la pareja debe someterse a una de evaluación adecuada y completa infertilidad (infertilidad por factor masculino, estado tubárico, etc.).
¿Cómo mejorar la función ovárica?
- Entre las mujeres con un índice de masa corporal más alto, la pérdida de peso debería ser el tratamiento de primera línea. La pérdida de tan solo el 5% del peso corporal puede tener un efecto favorable sobre la función ovárica.
- Para las mujeres que no conciben después de una intervención en el estilo de vida, se ha demostrado que la metformina (un fármaco sensibilizador a la insulina) mejora la ovulación y las tasas de nacimientos vivos.
- El citrato de clomifeno es la primera opción recomendada para la inducción de la ovulación, ya que induce con éxito la ovulación en hasta el 80% de las mujeres con PCOS. El efecto parece ser superior a la metformina. La combinación del medicamento con metformina (especialmente en mujeres que son resistentes al citrato de clomifeno) puede mejorar aún más su eficacia.
- Como alternativa, el letrozol , un inhibidor de la aromatasa no esteroideo, reversible, oralmente activo, tiene un buen potencial para inducir la ovulación en estas mujeres, sin efectos endometriales negativos.
En las mujeres que no responden a los agentes orales, pueden considerar la estimulación con gonadotropina o la perforación ovárica laparoscópica.
- Las gonadotropinas generalmente se inician en una dosis baja con aumentos lentos si es necesario en un protocolo de intensificación. Las gonadotropinas son altamente efectivas para inducir la foliculogénesis, pero a menudo conducen a una respuesta multifolicular, lo que aumenta el riesgo de síndrome de hiperestimulación ovárica y embarazo de gestación múltiple. Agregar metformina puede reducir el riesgo de hiperestimulación.
- La perforación ovárica laparoscópica para la inducción de la ovulación en mujeres con síndrome de ovario poliquístico (PCOS) resistente al citrato de clomifeno (CC), tiene un efecto igualmente de efectivo que el letrozol
No hubo diferencias con respecto
- a la tasa de ovulación
- tasa de embarazo
- tasa de natalidad viva
- y tasa de aborto
- Estos resultados indicaron parecen ser igualmente efectivos para lograr la tasa de nacimientos vivos en pacientes con PCOS resistente a CC.
PCOS no es solo un trastorno reproductivo.
Las consecuencias para la salud del PCOS atraviesan no solo los años fértiles de una mujer, sino toda su vida útil.
Un metaanálisis basado en 30 estudios encontró que el riesgo de que la resistencia a la insulina aumente 2,48 veces, el riesgo de diabetes de 4,43 veces y el riesgo de síndrome metabólico de 2,88 veces. Por lo tanto, se recomienda evaluar a las mujeres con PCOS (especialmente aquellas con un IMC alto) con una prueba oral de tolerancia a la glucosa y un perfil de lípidos.
Aunque los factores de riesgo de enfermedad cardiovascular (ECV) (colesterol LDL / triglicéridos elevados, colesterol HDL bajo, aumento del grosor de la íntima carótida, aumento de la calcificación coronaria, aumento del volumen del ventrículo izquierdo, disfunción diastólica, disfunción endotelial) y la obesidad son significativamente más comunes que en las mujeres de la misma edad sin PCOS. Es controvertido si estos factores de riesgo de ECV se traducen en una mayor morbilidad o mortalidad por ECV. En un estudio reciente, entre las mujeres en edad reproductiva diagnosticadas con PCOS, el riesgo de infarto de miocardio, accidente cerebrovascular o muerte relacionada con ECV no aumentó.
La resistencia a la insulina está indudablemente involucrada en el patomecanismo del PCOS, pero durante mucho tiempo no estuvo claro qué sucedió primero. ¿La resistencia a la insulina causó el síndrome o las anormalidades endocrinas indujeron resistencia a la insulina? Actualmente se cree que la resistencia a la insulina es responsable de los cambios endocrinos y metabólicos del PCOS.
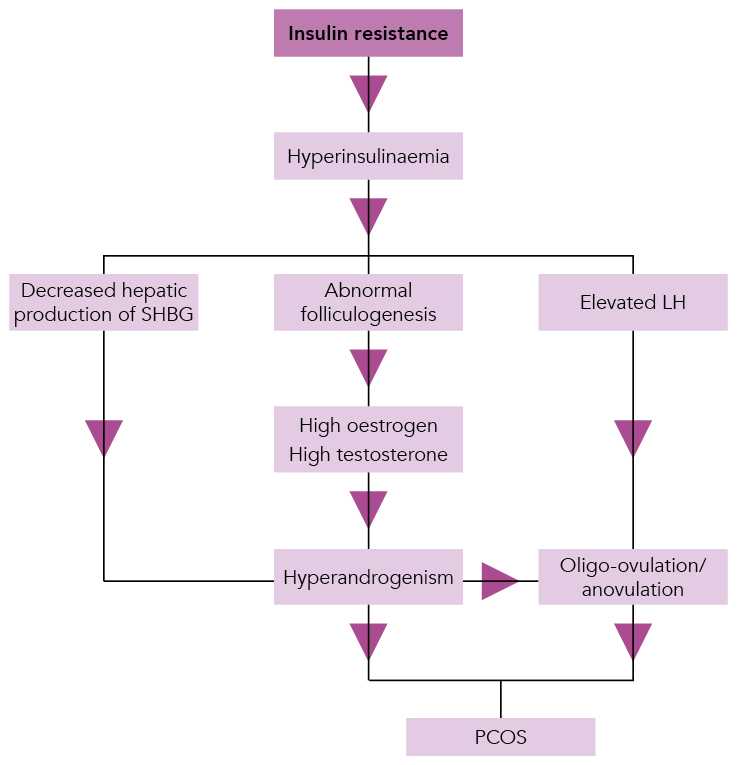
Influencias hormonales en el desarrollo del síndrome de ovario poliquístico.
SHBG = globulina fijadora de hormonas sexuales; LH = hormona luteinizante; PCOS = síndrome de ovario poliquístico
Un vínculo con el cáncer es plausible.
Se ha estudiado durante mucho tiempo una asociación entre PCOS y varios tipos de cáncer. El PCOS se acompaña de largos períodos de exposición al estrógeno sin oposición, lo que podría inducir hiperplasia endometrial y posterior cáncer de endometrio. Los datos recientes sugieren un riesgo tres veces mayor de cáncer de endometrio entre las mujeres con PCOS, así como un mayor riesgo de cáncer de ovario.
La insulina también podría desempeñar un papel en el riesgo de cáncer, al aumentar la actividad mitogénica de ciertos sitios de unión a la insulina en el estroma endometrial. Además, la regulación hormonal de la muerte de las células endometriales a través de la apoptosis, influenciada por el ciclo menstrual normal, se desplaza hacia la supervivencia en mujeres con PCOS, lo que potencialmente proporciona a las células cancerosas una ventaja de supervivencia. Estos hallazgos han llevado a estudios para evaluar el papel de los medicamentos sensibilizadores a la insulina en la prevención o el tratamiento del cáncer. Los hallazgos preliminares sugieren un papel protector.
En un reciente estudio realizado en Suecia en un análisis de casi 3,5 millones de mujeres en un período de hasta 24 años (1985-2009). En total, 14.764 mujeres habían sido diagnosticadas con PCOS; tenían una media de 28 años al inicio y 182 desarrollaron un cáncer primario 1 año o más después del diagnóstico de PCOS.
Sin embargo, los riesgos se asociaron con una edad más joven. En el grupo de menores de 51 años, el riesgo general fue un 22% mayor. El mayor riesgo de cánceres específicos fue:
- endometrial (cociente de riesgos (HR), 6.45),
- ovárico (HR, 2.55),
- pancreático (HR, 6.68),
- renal (HR, 4.57)
- endocrino (no tiroidea) (HR, 2.9) .
Este estudio indica que es posible que sea necesario agregar el cáncer al espectro de consecuencias para la salud a largo plazo del SOP y garantiza una mayor vigilancia entre esos pacientes.
CONCLUSIONES
- Una mujer con ovarios poliquísticos, pero sin alteracioneds hormonales o metabólicas, NO tiene PCOS.
- Este Síndrome no es raro pues afecta a 1 de cada 10 mujeres (10%). Es un diagnóstico de exclusión, y desafiante en adolescentes y mujeres perimenopáusicas.
- Los criterios diagnósticos más ampliamente aceptados son los criterios de Rotterdam 1.Oligo-, anovulación; 2. Hiperandrogenismo clínico o de laboratorio; 3.Ovarios poliquísticos; Se requieren 2 de 3 criterios.
- Es la causa más común de infertilidad femenina por oligo-ovulación o anovulación
- El tratamiento es mejorar la función ovárica con la pérdida de peso con o sin metformina, citrato de clomifeno es la primera opción recomendada para la inducción de la ovulación, letrozol , un inhibidor de la aromatasa no esteroideo.
- Si no responden, considerar estimulación con gonadotropina o la perforación ovárica laparoscópica. Aunque esta última tiene un efecto igualmente de efectivo que el letrozol.
- No es sólo un trastorno reproductivo, tienen también aumento de factores de riesgo cardiovasculares, pero el riesgo de infarto de miocardio, accidente cerebrovascular o muerte relacionada con ECV no aumenta.
- Un vínculo con el cáncer es plausible y en los últimos estudios confirman en mujeres < 51 años, aumento del riesgo para cáncer de endometrial (HR, 6.45), ovárico (HR, 2.55), pancreático (HR, 6.68), renal (HR, 4.57)
REFERENCIAS
- Yu Q, Hu S, Wang Y et al. Letrozole versus laparoscopic ovarian drilling in clomiphene citrate-resistant women with polycystic ovary syndrome: a systematic review and meta-analysis of randomized controlled trials. Reprod Biol Endocrinol. 2019;17. doi: 10.1186/s12958-019-0461-3.
- Yin W, Falconer , Yin L et al. Association Between Polycystic Ovary Syndrome and Cancer Risk. JAMA Oncol. 2019;5:106-107. doi: 10.1001/jamaoncol.2018.5188.
PROF. DR. FERNANDO GALÁN
