Fernando Galán Galán
Profesor Titular de Medicina
Especialista en Medicina Interna
Experto en Miopatía Mitocondrial del Adulto
Fibromialgía y Síndrome de Fatiga crónica
BLOG
¿ES POSIBLE TENER GRIPE Y COVID-19 AL MISMO TIEMPO?
El fantasma de un "twindemic" - dos epidemias al mismo tiempo - se avecina cuando la temporada de resfriados y gripe comenzará en octubre en el hemisferio norte (España). Nadie puede predecir qué pasará cuando la gripe se encuentre con COVID-19, pero los médicos de salud pública instan a las personas a prepararser.
Los expertos en enfermedades infecciosas se preocupan por una conjunción de influenza y coronavirus por múltiples razones, más allá de los sistemas de salud sobrecargados. Saber si una persona tiene gripe o coronavirus, que tienen síntomas muy similares, requerirá pruebas para ambos virus, en un momento en que el tiempo de respuesta para las pruebas de COVID-19 suele ser lento. Y algunas personas pueden infectarse con varios virus simultáneamente, lo que podría agravar los síntomas.
Quedan muchas preguntas sobre cómo la temporada de gripe podría afectar la pandemia y viceversa.
Al menos dos cosas están claras:
- Se necesitan pruebas más rápidas y más ampliamente disponibles para distinguir entre COVID-19 y la influenza, que tienen síntomas similares, al menos al principio, pero requieren tratamientos diferentes.
- Además de eso, una temporada de influenza severa, resultado de cepas más virulentas, tasas de vacunación inadecuadas o una combinación de ambas, junto con una pandemia de COVID-19 que no muestra signos de disminuir, podrían abrumar a los servicios de urgencias ya gravados y a las unidades de cuidados intensivos.
Michael T. Osterholm, ha señalado que solo el 3% o el 4% de la población ha sido infectada por SARS-CoV-2, mientras que entre el 10% y el 20% podría infectarse con el virus de la influenza. Por lo que las probabilidades de infectarse con ambos son pequeñas.
En España a 25 de septiembre de 2020 hay un total de 704.209 personas con infección confirmada de COVID-19 de una población de 47 millones, lo que hace un porcentaje aproximado de 1.75%.
- Estudio prospectivo en España, realizado a partir de la segunda semana de marzo de 2020. Un porcentaje (2.1%) presentaba coinfección.
El estudio retrospectivo 128 pacientes hospitalizados con neumonía COVID-19, realizado del 28 de enero al 18 de febrero de 2020, en el Hospital Tongji de Wuhan, que el gobierno había designado para el tratamiento de pacientes con COVID-19 grave.
Observaron: Sesenta y cuatro casos (50%) fueron coinfectados con influenza A / B
- 54 (84,4%) estaban coinfectados con influenza A
- y 10 (15,6%) con influenza B.
Un estudio reciente en JAMA encontró que de 1.996 pacientes hospitalizados con COVID-19 en la ciudad metropolitana de Nueva York que fueron evaluados para otros virus respiratorios, solo 42 (2.1%) estaban coinfectados y solo 1 estaba coinfectado con influenza. Los pacientes fueron hospitalizados entre el 1 de marzo y el 4 de abril
|
La tasa de coinfección y Panel virus respiratorios no COVID-19. En 1.996 pacientes hospitalizados por COVID-19 entre el 1 de marzo de 2020 y el 4 de abril de 2020 |
42 (2,1%) |
|
Chlamidia pneumoniae |
2 (4,8%) |
|
Coronavirus (no COVID-19) |
7 (16,7%) |
|
Entero/rhinovirus |
22 (52,4%) |
|
Human metapneumovirus |
2 (4,8%) |
|
Influenza A |
1 (2,4%) |
|
Mycoplasma peneumoniae |
1 (2,4%) |
|
Parainfluenza 3 |
3 (7,1%) |
|
Respiratory syncytial virus |
4 (9,5%) |
En Estados Unidos la cepa H1N1pdm09 fue la predominante del virus de influenza A durante la epidemia de influenza 2019-2020.
La vacuna de la gripe para 2020-2021 debe contener las cepas:
- an A/Guangdong-Maonan/SWL1536/2019 (H1N1)pdm09-like virus
- an A/Hawaii/70/2019 (H1N1)pdm09-like virus
Más bien, es probable que la transmisión comunitaria del SARS-CoV-2 continúe a medida que entremos en la próxima epidemia de influenza. Varios factores, al menos en parte, determinarán la gravedad general de la próxima temporada de virus respiratorios y pueden informar cómo nos preparamos:
- Transmisión. Los virus de la influenza y el SARS-CoV-2 se propagan predominantemente a través de gotitas respiratorias que se transmiten durante el contacto cercano con la comunidad. En consecuencia, las políticas de distanciamiento social diseñadas para limitar la transmisión de COVID-19 también son efectivas contra la influenza. El corolario es que si los casos de COVID-19 comienzan a aumentar en el otoño de 2020, la reafirmación de las medidas de distanciamiento social podría aliviar la propagación temprana de la influenza para aplanar las curvas de tasa de casos para ambas enfermedades.
- Vacunación. El grado de coincidencia entre los antígenos de la influenza incluidos en la vacuna anual con los virus que circulan en la próxima temporada determina la eficacia de la vacuna. Para el período 2019-2020, la efectividad de la vacuna contra la influenza fue del 45% en los Estados Unidos, un nivel comparable a los años en los que se produjo una estrecha coincidencia entre el antígeno de la vacuna y la cepa circulante. La cobertura de la vacuna contra la influenza para la temporada anterior fue solo del 45% entre los adultos en los Estados Unidos, a pesar de la recomendación de la vacunación universal. Por lo tanto, mientras esperamos los ensayos de la vacuna SARS-CoV-2, los planes para mitigar la carga general de enfermedad respiratoria deben incluir esfuerzos para aumentar las tasas de vacunación contra la influenza, particularmente entre los adultos mayores que tienen una mayor susceptibilidad a la influenza y al COVID-19.
- Coinfección. La coinfección con otro patógeno respiratorio, incluida la influenza, ocurrió en más del 20% de los pacientes con SARS-CoV-2-positivo que presentaron un síndrome viral respiratorio al comienzo de la pandemia de COVID-19. El potencial de coinfección tiene implicaciones diagnósticas, ya que la detección de una etiología alternativa para un síndrome respiratorio no se puede utilizar para excluir COVID-19 en áreas donde las pruebas de SARS-CoV-2 siguen siendo limitadas. Los médicos también pueden necesitar modificar los regímenes terapéuticos según el co-patógeno específico (por ejemplo, oseltamivir para la influenza). Estos hallazgos subrayan la necesidad de una amplia disponibilidad de diagnósticos rápidos para el SARS-CoV-2 y otros patógenos respiratorios.
Diagnóstico de la gripe y de COVID-19
Debido a que COVID-19 y la gripe se presentan de manera muy similar, es casi imposible diferenciarlos basándose únicamente en los síntomas. El diagnóstico preciso requiere pruebas de laboratorio para identificar los componentes genéticos o moleculares del virus infectante.
- Hay una serie de pruebas de diagnóstico aprobadas por la Administración de Alimentos y Medicamentos (FDA) disponibles para la gripe, que incluyen cultivo viral, serología, pruebas rápidas de antígenos, pruebas moleculares y pruebas de inmunofluorescencia.
- Y la FDA ha emitido Autorizaciones de uso de emergencia (EUA) para pruebas moleculares y pruebas rápidas de antígenos para diagnosticar COVID-19
Los ensayos moleculares diagnostican infecciones agudas mediante la prueba de ARN viral en las muestras respiratorias de individuos sospechosos. Este tipo de prueba sigue siendo la forma más precisa de diagnosticar COVID-19 y la gripe.
Los ensayos moleculares se basan en una técnica de laboratorio llamada reacción en cadena de la polimerasa con transcripción inversa (RT-PCR), en la que el ARN viral se extrae de las muestras de pacientes, se convierte en ADN y se amplifica con cebadores específicos del virus de interés (en este caso, virus de la influenza o SARS-CoV-2).
- Debido a que existen tantos subtipos de virus de la influenza, el cultivo viral, junto con las pruebas moleculares, puede ser necesario para un diagnóstico de influenza preciso.
- Las pruebas rápidas de antígenos detectan proteínas específicas del virus, llamadas antígenos, a partir de muestras de pacientes (sobre todo, hisopos nasofaríngeos o nasales). Las pruebas de diagnóstico rápido de la influenza (RIDT) son inmunoensayos que detectan el antígeno nucleoproteico viral de la influenza A y B y producen resultados en menos de 15 minutos.
- El 9 de mayo de 2020, la FDA emitió el primer EUA para una prueba rápida de antígeno COVID-19. Sofia 2 SARS Antigen FIA detecta antígenos de la proteína (N) de la nucleocápside específicos del SARS-CoV-2 y también produce resultados en 15 minutos. Estas pruebas son eficientes, rentables y muy específicas. Sin embargo, no distinguen entre los subtipos de virus de la influenza y tienen una sensibilidad baja a moderada (50-70% para las RIDT), lo que significa que las posibilidades de falsos negativos son mayores.
TIPOS DE COVID-19 TESTS
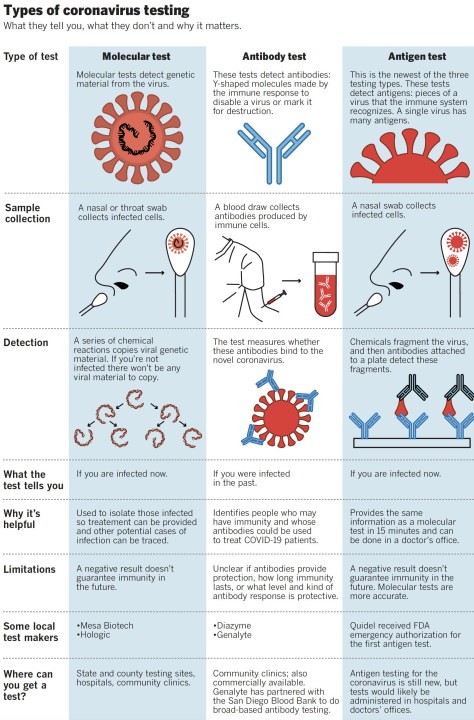
Resumen de algunas diferencias entre la prueba de RT-PCR y la prueba de antígenos para COVID-19
|
|
Prueba de RT-PCR |
Prueba de antígenos |
|
Uso previsto |
Detectar la infección actual |
Detectar la infección actual |
|
¿Qué detecta? |
ARN viral |
Antígenos virales |
|
Tipo (s) de muestra |
Hisopo nasal, esputo, saliva |
Hisopo nasal |
|
Sensibilidad |
Alta |
Moderada |
|
Especifidad |
Alta |
Alta |
|
Complejidad del test |
Varía |
Relativamente fácil de usar |
|
Autorizado para uso en el punto de atención |
La mayoría de los dispositivos no lo son, algunos dispositivos sí los son. |
Sí |
|
Tiempo de respuesta |
Varía de 15 minutos a más de 2 días |
Aproximadamente 15 minutos |
|
Costo / Prueba |
Moderado |
Bajo |
- RT-PCR, una forma altamente sensible de detectar cualitativamente el ácido nucleico del SARS-CoV-2. Se incluye un dispositivo RT-PCR portátil que funciona con baterías que brinda resultados precisos en 15 minutos y un mini laboratorio portátil con flexibilidad de reactivos que puede realizar ensayos de RT-PCR en hospitales comunitarios y clínicas en poblaciones rurales desatendidas
Las pruebas de serología evalúan principalmente las respuestas inmunitarias a las infecciones. Estas pruebas detectan anticuerpos específicos del virus en la sangre de pacientes que se sospecha que han tenido exposición previa al COVID-19 o la gripe. En la mayoría de los casos, las pruebas serológicas no deben usarse para diagnosticar infecciones agudas, pero los datos serológicos pueden usarse para el rastreo de contactos, estudios epidemiológicos e investigaciones de salud pública.
CONCLUSIONES
- La posibilidad de coinfección existe, pero que las probabilidades de infectarse con ambos virus son pequeñas. Sobre todo por los medios preventivos que utilizamos para el COVID-19 y la vacuna
- Se necesitan pruebas más rápidas y más ampliamente disponibles para distinguir entre COVID-19 y la influenza, que tienen síntomas similares, al menos al principio
- Para la influenza pruebas rápidas de antígenos, pruebas moleculares (RT-PCR)
- Para el COVID-19 existe ya un dispositivo RT-PCR portátil que funciona con baterías que brinda resultados precisos en 15 minutos y un mini laboratorio portátil con flexibilidad de reactivos que puede realizar ensayos de RT-PCR en centros de salud y en poblaciones rurales desatendidas. Y también pruebas que detectan antígenos de la proteína (N) de la nucleocápside específicos del SARS-CoV-2 y también produce resultados en 15 minutos.
REFERENCIAS
- Lansbury L, Limb B, Baskarana V, Lim WS. Co-infections in people with COVID-19: a systematic review and meta-analysis. Journal of Infection 2020;81: 266-275
- Richardson S, Hirsch JS, Narasimhan M, et al. Presenting Characteristics, Comorbidities, and Outcomes Among 5700 Patients Hospitalized With COVID-19 in the New York City Area. 2020;323(20):2052–2059. doi:10.1001/jama.2020.6775
- Yu Ch et al. Lopinavir/ritonavir is associated with pneumonia resolution in COVID‐19 patients with influenza coinfection: A retrospective matched‐pair cohort study. J. Med. Virol 2020;1–9
PROF. DR. FERNANDO GALAN




